| Лечение СПИД-ассоциированной лимфомы |
 |
| Автор: http://www.eurolab.ua/ | |
| 24 Июня 2011 | |
|
Существует несколько различных способов лечения пациентов со СПИД-ассоциированной лимфомой. Некоторые способы лечения являются стандартными (применяются в настоящее время), а некоторые новые способы лечения проходят клинические испытание. Клиническое испытание - это исследовательское изучение, целью которого является улучшение стандартного способа лечения или получение информации о результатах новых способов лечения онкобольных. Если клинические испытания показывают, что новый способ лечения лучше, чем стандартный, новый способ лечения может впоследствии стать стандартным способом лечения. Пациенты также могут принимать участие в клинических испытаниях. В некоторых клинических испытаниях могут принимать участия только пациенты, которые не проходили никакого лечения. Лечение СПИД-ассоциированной лимфомы проходит наряду с лечением синдрома приобретенного иммунодефицита (СПИД). У пациентов с диагнозом СПИД иммунная система ослаблена, и лечение может вызвать осложнения. По этой причине пациенты с диагнозом СПИД-ассоциированная лимфома обычно проходят курс лечения с применением малых доз лекарственных препаратов.
Высокоактивная антиретровирусная терапия (HAART) применяется для замедления прогрессии ВИЧ (который является ретровирусом). Лечение HAART – ВААРТ дает возможность пациентам принимать противораковые лекарственные средства стандартными или высокими дозами. Применяются также лекарства для лечения и предупреждения инфекционных заболеваний, которые могут вызывать серьезные осложнения. СПИД-ассоциированная лимфома обычно растет и распространяется по организму быстрее, чем лимфома, не обусловленная СПИДом. СПИД-ассоциированная лимфома тяжелее поддается лечению. Более подробная информация о СПИДе и его лечение представлена на сайте AIDSinfo На сегодняшний день существует три способа стандартного лечения: Химиотерапия Химиотерапия – способ лечения онкологических заболеваний сильнодействующими химиотерапевтическими препаратами. Химиотерапевтические препараты способны останавливать рост раковых клеток и уничтожать раковые клетки, а также могут предотвратить их отделение и проникновение в другие ткани и органы. Химиотерапевтические препараты могут приниматься перорально (в виде таблеток, капсул) или вводятся в виде внутривенных или внутримышечных инъекций. Лекарственное вещество попадает в кровоток, распространяется по организму и поражает раковые клетки (систематическая химиотерапия). Если химиотерапевтические препараты вводятся непосредственно в позвоночный столб (интратекальная химиотерапия), орган или полость тела (грудную, брюшную), лекарственное вещество главным образом поражает раковые клетки в данных участках (региональная химиотерапия). Способ применения химиотерапии зависит от вида и стадии онкологического заболевания. Комбинированная химиотерапия – лечение, при котором используется более одного противоракого химиотерапевтического препарата. Курс интратекальной химиотерапии может проводиться пациентам с высоким риском распространения лимфомы в центральную нервную систему (ЦНС).
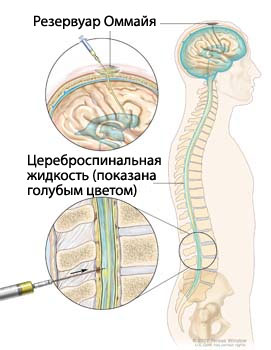
Интратекальная химиотерапия. Противоопухолевые средства вводятся в интратекальную полость позвоночного канала, где находится цереброспинальная жидкость (ЦСЖ показана голубым цветом на рисунке). Существует два разных способа введения химиотерапевтических препаратов. Первый способ, изображен в верхней части рисунка, лекарственный препарат вводиться в резервуаре Оммайя. (Выпуклый контейнер, который вводят в желудочки мозга. Контейнер удерживает основную часть лекарственного препарата, чтобы лекарственное вещество могло медленно поступать в головной мозг через маленькие трубочки). Другой метод, показан в нижней части рисунка, лекарственный препарат вводится непосредственно в цереброспинальную жидкость в позвоночный столб на уровне поясницы. Процедура проводится под местным наркозом. В некоторых случаях в комплексе с химиотерапией применяют колониестимулирующие факторы. Применение колониестимулирующих факторов помогает снизить вероятность возникновения побочных эффектов из-за химиотерапии. Лучевая терапия Лучевая терапия – это способ лечения онкозаболевания, при котором используются жесткое рентгеновское излучение или другие виды радиационных излучений для уничтожения раковых клеток или предотвращения роста раковых клеток. Существует два вида лучевой терапии. Лучевая внешняя терапия – специальный аппарат фокусирует радиационное излучение в области опухоли. Лучевая внутренняя терапия – применение радиоактивных веществ, герметично запакованных в иголки, капсулы, стержни или катетеры, которые размещаются непосредственно в или возле опухоли. Вид применения лучевой терапии зависит от вида и стадии онкологического заболевания. Химиотерапия с применением больших доз и трансплантация стволовых клеток Перед трансплантацией проводят курс лечения высокодозовой химиотерапией, чтобы уничтожить раковые клетки. Трансплантация стволовых клеток возобновляет клетки костного мозга, которые продуцируют клетки крови. Стволовые клетки (незрелые клетки крови) берутся из крови или костного мозга пациента или донора, замораживаются и сохраняются. По завершении курса химиотерапии сохраненные стволовые клетки размораживают и вводят пациенту в виде инфузий стволовых клеток. Пересаженные стволовые клетки приживаются и помогают восстановить клетки костного мозга, продуцирующие клетки крови. На сегодняшний день некоторые новые виды лечения проходят клинические испытания. Ниже описываются виды лечения, которые находятся на стадии клинических испытаний. Невозможно рассказать обо всех новых способах лечения, которые исследуются. Информация о клинических испытаниях доступна на сайте National Cancer Institute Терапия моноклональными антителами Терапия моноклональными антителами – это способ лечения онкозаболевания, при котором используются специфичные антитела, созданные в лаборатории, из одного типа клеток иммунной системы. Данные антитела способны распознать раковая клетка или нормальная, присоединяясь к определенному субстрату на поверхности раковых клеток. Антитело, присоединяясь к субстрату на поверхности раковых клеток, запускает механизм уничтожения раковых клеток или блокирует их рост и препятствует их распространению в организме. Пациенту делаются инфузии моноклональных антител. Моноклональные антитела могут использоваться сами по себе или же как переносчики лекарственных веществ, токсинов или радиоактивных веществ непосредственно к раковым клеткам. Пациенты также могут принимать участие в клинических испытаниях. Для некоторых пациентов участие в клинических испытаниях - это наилучший выбор. Клинические испытания являются частью исследовательского процесса. Цель проведения клинических испытаний установить: является ли новый способ лечения безопасным и эффективным или более лучшим, чем стандартный способ лечения. Многие из нынешних стандартных способов лечения основаны на результатах раннее проведенных клинических испытаний. Пациенты, принимающие участие в клинических испытаниях, могут получать стандартное лечение или проходить курс нового способа лечения. Пациенты, которые принимают участие в клинических испытаниях, вносят большой вклад в исследования и помогают улучшить способ лечения рака в будущем. Даже если результаты клинических испытаний не свидетельствуют об эффективности нового способа лечения, но они часто дают ответы на очень важные вопросы и помогают продвигать исследования на шаг вперед. Пациенты могут участвовать в клинических испытаниях перед, во время и после того, как они начали проходить курс лечения. В некоторых клинических испытаниях могут принимать участие только пациенты, которые не проходили никакого лечения. Пациенты, у которых заболевание не поддается лечению, также могут участвовать в клинических испытаниях. Существуют также клинические испытания, которые исследуют новые способы предотвращения рецидива или устранения побочных эффектов, возникающих вследствие лечения рака. Проведение повторного обследования Некоторые анализы, которые были сделаны для диагностики рака или стадии заболевания могут быть сделаны повторно. Иногда анализы проводятся повторно, чтобы проследить за эффективностью лечения. Решение о продолжении, изменении или прекращении лечения зависит от результатов этих анализов. Некоторые анализы необходимо делать время от время и после окончания лечения. Результаты анализов могут показать изменение состояния пациента или наличие рецидива заболевания. Иногда такие анализы называют контрольными. Иллюстрации с сайта: |



 Обзор способов лечения.
Обзор способов лечения.